Hepatitis B dalam Kehamilan
Epidemiologi
Infeksi virus hepatitis B (HBV) saat ini telah dikenal sebagai salah satu masalah utama masyarakat di seluruh dunia. Telah diperkirakan sebesar 350–400 juta individu di seluruh dunia mengalami infeksi kronik virus hepatitis B. Selain itu, yang cukup menarik perhatian adalah hampir 50% dari seluruh individu ini mendapatkan penularan virus hepatitis B dari transmisi atau penularan perinatal. Di Indonesia, prevalensi penduduk dengan hepatitis B pada populasi sehat diperkirakan mencapai 4,0–20,3% dengan proporsi pengidap di luar Pulau Jawa lebih tinggi daripada di Pulau Jawa.
Sirosis dan karsinoma hepatoselular merupakan dua luaran klinis hepatitis B kronik yang tidak diterapi dengan tepat. Apabila tidak diberikan intervensi seperti pemberian imunoprofilaksis, maka ibu dengan HBsAg positif memiliki risiko 20% untuk mentransmisikan infeksi tersebut ke anaknya saat melahirkan. Risiko tersebut akan meningkat menjadi lebih dari 90% pada ibu dengan HBeAg positif. Transmisi secara vertikal tersebut diketahui sebagai penyebab terjadinya infeksi perinatal yang berkaitan dengan angka kronisitas yang sangat tinggi (> 95%).
Oleh karena tingginya morbiditas dan mortalitas serta untuk menyediakan layanan kesehatan jangka panjang dan efisiensi biaya akibat transmisi penyakit infeksius dari ibu ke anak, Pemerintah Indonesia mengeluarkan Peraturan Menteri Kesehatan (Permenkes) Nomor 52 Tahun 2017 tentang eliminasi penularan Human Immunodeficiency Virus (HIV), sifilis, dan hepatitis B dari ibu ke anak. Penting bagi klinisi untuk mengetahui etiologi, patogenesis, cara mendiagnosis, dan tatalaksana hepatitis B dalam kehamilan.
Etiopatogenesis
Virus Hepatitis B merupakan virus berkapsul, berdiameter 42 nm yang termasuk dalam keluarga Hepadinaviridae dan memiliki genom yang berbentuk sirkular dengan panjang molekul 3,2 kb terdiri dari molekul DNA ganda. Telah ditemukan beberapa bentuk antigen yang penting secara klinis dalam mengkonfirmasi perkembangan infeksi virus hepatitis B, yaitu HepatitisVirus B s antigen (HBsAg) yang menandakan adanya infeksi virus hepatitis B, Hepatitis B e Antigen (HBeAg) yang menandakan adanya replikasi virus, serta transaktivator HBx yang berkaitan dengan kemampuan virus tersebut dalam menyatukan genomnya dengan genom host serta kemampuannya dalam menyebabkan suatu bentuk penyakit keganasan (onkogenisitas).
Virus Hepatitis B memiliki masa inkubasi antara 6 minggu sampai dengan 6 bulan dengan rata-rata yaitu 90 hari (3 bulan). Virus ini menular secara perkutaneus (luka pada kulit) atau mukosa yang terpapar oleh darah, cairan tubuh seperti serum, semen dan air liur yang telah tercemar oleh virus tersebut. Replikasi virus Hepatitis B sebagian besar terjadi di sel hati. Virus Hepatitis B yang menginfeksi manusia akan menyebabkan terjadinya infeksi akut yang kemudian dapat berkembang menjadi kronik sebanyak 10%, memberi gejala hepatitis akut sebanyak 25% yang kemudian sembuh, 65% akan tidak bergejala kemudian sembuh dan < 1% yang akan menjadi hepatitis B fulminan. Pasien yang terinfeksi Hepatitis B akan menjalani 4 fase penyakit yaitu fase immune tolerant, fase immune clearance, fase pengidap inaktif, dan fase reaktivasi. Keempat fase ini dibedakan lewat kadar DNA dan kadar enzim hatinya.
Pada daerah endemik, cara penting dalam penularan Hepatitis B dari individu ke individu yang lain diperankan oleh kontak dengan pasien (bagi tenaga kesehatan), kontak seksual serta penggunaan obat-obatan melalui intravena. Sementara itu, pada daerah yang memiliki prevalensi rendah, cara penularan yang sangat berperan adalah melalui parenteral atau perkutaneus seperti saat melakukan tindik, membuat tato atau saat berbagi pisau cukur maupun sikat gigi. Cara penularan lainnya yang juga merupakan cara penularan yang menyebabkan angka kronisitas yang tinggi adalah melalui transmisi ibu-anak
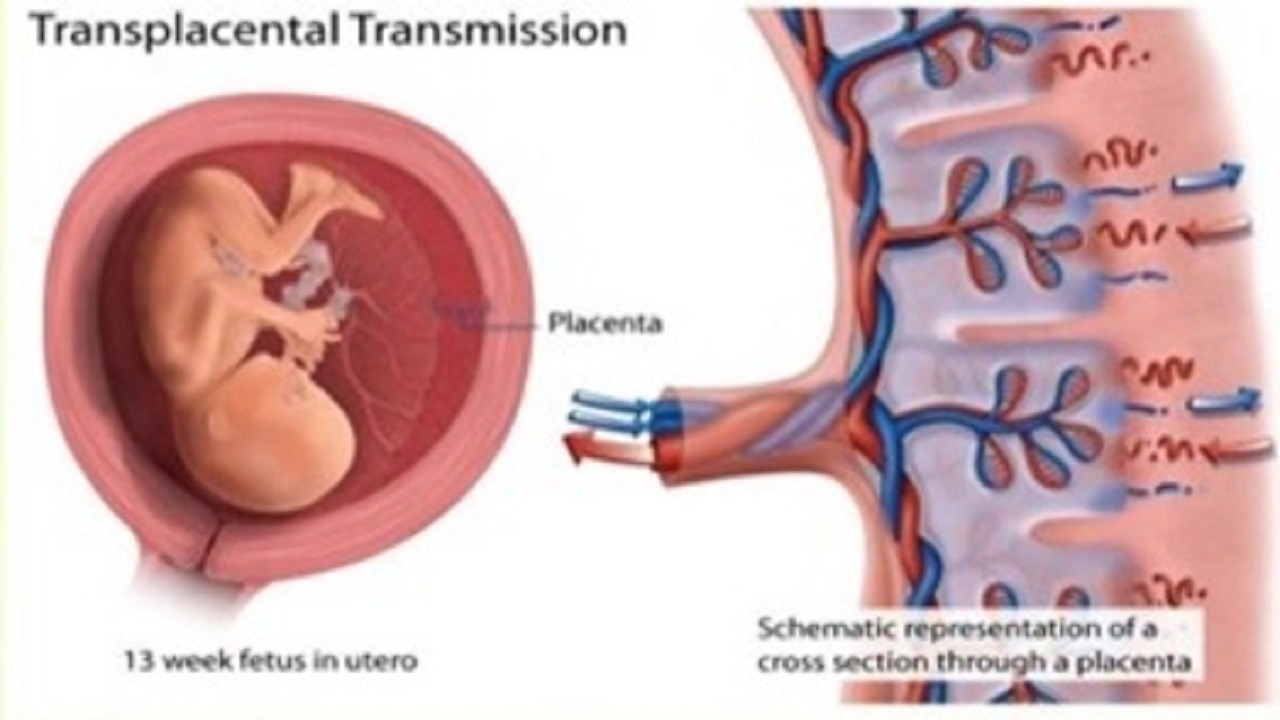
Transmisi infeksi dari ibu ke anak secara tradisional disebut sebagai infeksi perinatal. Transmisi ini merupakan transmisi yang terpenting diantara transmisi vertikal lainnya dalam hal penyebab terbentuknya penyakit hepatitis B kronik. Berdasarkan definisinya, periode perinatal yang dimulai dari usia kehamilan 28 minggu - 28 hari post-partum maka infeksi di luar masa tersebut tidak termasuk dalam infeksi perinatal. Oleh karena itu, saat ini istilah tersebut telah berubah menjadi transmisi ibu-anak yang mencakup keseluruhan infeksi yang terjadi sebelum, saat dan sesudah kelahiran, termasuk infeksi yang terjadi pada usia dini. Transmisi ibu-anak dapat terbagi menjadi 3 mekanisme yaitu transmisi intrauterine/pra-partum, transmisi intrapartum, dan transmisi post-partum. Transmisi intrapartum dapat terjadi lewat beberapa mekanisme seperti kerusakan sawar plasenta atau infeksi plasenta dan transmisi plasenta. Transmisi intrapartum dipengaruhi oleh beberapa faktor seperti akibat ruptur membran plasenta yang terjadi, melalui cairan amnion, darah, maupun sekret yang terdapat di sepanjang jalan lahir tertelan oleh bayi. Transmisi post-partum biasanya terjadi bukan karena menyusui, namun akibat luka di sekitar puting susu yang mengeluarkan eksudat yang infeksius. Risiko penularan dari ibu ke bayi juga berkaitan dengan tingkat viremia. Tingkat virus yang tinggi berhubungan dengan peningkatan risiko penularan. Pada sebuah studi kasus kontrol yang dilakukan di Taiwan pada 773 perempuan dengan Hbs-Ag positif menunjukkan hasil bahwa tingginya kadar HBV DNA (>1,4 ng/mL atau kira-kira 3,8x108 kopi/mL) pada perempuan dengan HbeAg yang positif berhubungan dengan rasio odds sebesar 147 untuk terjadinya infeksi kronik pada bayi, jika dibandingkan dengan perempuan dengan HBV DNA < 0,005 ng/mL. Meningkatnya derajat viremia juga berhubungan dengan peningkatan risiko kegagalan pemberian terapi imunoprofilaksis.
Manifestasi Klinis
Gejala klinis pada pasien yang terinfeksi virus hepatitis B seperti pada umumnya, tidak berbeda antara wanita hamil dan wanita yang tidak hamil. Pada kasus infeksi akut akan timbul keluhan yang tidak spesifik, termasuk kelemahan, kelelahan, anoreksia, mual, sakit kepala, nyeri otot, dan demam derajat rendah. Gejala seperti mual muntah pada stadium prodromal ini terkadang membingungkan dengan gejala yang timbul pada wanita hamil muda tanpa penyakit hepatitis B. Jika penyakit ini sembuh sebelum terbentuknya kerusakan hati yang menyebabkan disfungsi hati sekunder, maka gejala prodromal seperti di atas akan dianggap seperti suatu sindrom flu biasa akibat virus atau bahkan akan dianggap sebagai bentuk efek fisiologis normal dari kehamilan itu sendiri. Pada sebagian besar individu yang mengalami hepatitis B kronik, tidak akan memberikan gejala klinis hingga stadium akhir. Infeksi kronik hepatitis B kadang kala diketahui secara tidak sengaja saat pasien hamil tersebut memeriksakan kehamilannya. Temuan laboratorium lain umumnya normal kecuali kadar ALT yang cenderung tidak normal. Pemeriksaan fisik wanita hamil dengan infeksi kronik hepatitis B terkadang tampak normal oleh karena tanda-tanda sirosis dini seperti eritema palmaris, splenomegali dan ukuran hati yang kecil dapat tersamarkan dengan perubahan kondisi fisik akibat kehamilan tersebut.
Diagnosis
Diagnosis sering didasarkan pada riwayat klinik, meningkatnya kadar ALT serta ditemukannya antigen hepatitis B virus (HBsAg) di serum pasien. Pemeriksaan tambahan seperti anti-HBe IgM kadang kala dibutuhkan pada beberapa kasus dimana pasien diduga mengalami infeksi akut dengan kadar HBsAg negatif, pasien pada kasus ini harus dicurigai sedang berada pada “fase jendela” (window phase). Pada pasien dengan dugaan hepatitis B kronik harus dilakukan pemeriksaan HBsAg dan HBV DNA untuk diagnosis, indikasi terapi dan untuk mengamati perkembangan dari pasien tersebut. Beberapa tes serologi penting antara lain HBeAg yang menunjukkan kondisi pasien yang sangat infeksius, HBV DNA menunjukkan jumlah virus dalam tubuh pasien, anti HBe atau HBeAg yang mengindikasikan bahwa pasien tersebut lebih kurang menular dibandingkan dengan HBeAg positif.
Penatalaksanaan
Wanita usia subur dengan infeksi hepatitis B disarankan untuk menggunakan kontrasepsi selama pengobatan dan pasien harus diberikan informasi mengenai pengobatan hepatitis B dan dampaknya terhadap kehamilan. Pada wanita hamil yang didiagnosis mengidap infeksi hepatitis B kronik pada awal kehamilan keputusan untuk memulai terapi harus mempertimbangkan antara risiko dan keutungan pengobatan. Pengobatan biasanya dimulai pada pasien dengan fibrosis hepatik atau dengan risiko dekompensasi. Terapi hepatitis B pada wanita hamil biasanya ditunda sampai dengan trimester 3 untuk menghindari transmisi perinatal.
Penggunaan Peg-IFN (interferon) dikontraindikasikan pada kehamilan. Obat-obatan lain seperti lamivudin, entecavir, dan adefovir dikategorikan dalam profil keamanan kehamilan kelas C. Telbivudin dan tenofovir dikategorikan dalam profil keamanan kehamilan kelas B. Tenovofir lebih direkomendasikan sebagai terapi karena risiko resistensi yang rendah. Bila pasien menjadi hamil pada saat menjalani terapi, maka pengobatan perlu dievaluasi. Pasien disarankan untuk menghentikan pengobatan, kecuali pada pasien dengan sirosis dan fibrosis lanjut dimana penghentian pengoabatan akan meningkatkan risiko dekompensasi. Wanita hamil yang terapinya dihentikan berisiko untuk mengalami hepatitis flare dan disarankan untuk menjalani pemantauan ketat. Alur pengobatan dapat dilihat pada bagan di bawah ini. Walaupun beberapa studi menyebutkan bahwa terdapat perbaikan profil keamanan penggunaan obat-obatan antivirus pada trimester pertama dan kedua, apabila terapi antivirus hanya diberikan dengan tujuan menurunkan risiko transmisi, maka terapi hanya harus dimulai pada trimester ketiga untuk menurunkan risiko paparan dan dampak negatif pada fetus.
Pencegahan transmisi perinatal dapat dilakukan dengan pemberian HBIg pada fetus dalam 12 jam setelah lahir yang dikombinasikan dengan vaksinasi hepatitis B. Pada wanita hamil dengan muatan virus yang tinggi, risiko transmisi perinatal mencapai >10% walaupun dengan kombinasi HBIg dan vaksinasi. Oleh karena itu, supresi muatan virus dengan analog nuklosida/nukleotida pada trimester ketiga direkomendasikan untuk mencegah transmisi dan meningkatkan efektivitas HBIg dan vaksinasi pada fetus. Studi buta acak ganda membuktikan efektivitas lamivudin pada trimester ketiga kehamilan untuk mencegah transmisi perinatal. Pemberian ASI pada ibu dengan hepatitis B positif tidak dikontraindikasikan, kecuali pada ibu dengan kelainan patologi pada payudara seperti luka lecet pada puting.
Penelitian terdahulu dengan data-datanya yang membandingkan tingkat transmisi/penularan hepatitis B dari ibu ke anak pada mode persalinan per vaginam atau per abdominam gagal untuk secara konklusif menunjukkan perbedaan yang signifikan dalam hal infeksi hepatitis B neonatus. Pendapat ahli menyebutkan bahwa masih kurangnya data untuk merekomendasikan perubahan cara persalinan perempuan yang terinfeksi hepatitis B. Beberapa data terbaru memang mendukung pertimbangan dilakukannya persalinan via seksio sesarea elektif untuk mengurangi risiko penularan, seperti pada sebuah meta-analisis yang menunjukkan bahwa seksio sesarea berkaitan dengan penurunan risiko absolut sebesar 17,5% jika dibandingkan dengan terapi imunoprofilaksis saja. Pada sebuah studi di Beijing yang melibatkan 1.409 bayi yang lahir dari ibu HbsAg positif dari tahun 2007-2011 mengungkapkan hasil berupa tidak terdapat perbedaan risiko transmisi berdasarkan cara persalinan pada bayi-bayi yang lahir dari ibu dengan tingkat virus rendah (HBV DNA <1.000.000 kopi/mL). Namun, seksio sesarea memiliki potensi peran yang signifikan dalam mengurangi risiko transmisi pada perempuan dengan tingkat virus yang lebih tinggi.
Society for Maternal-Fetal Medicine (2016) merekomendasikan terapi antivirus untuk mengurangi transmisi vertikal pada wanita dengan risiko tertinggi dikarenakan tingkat DNA HBV yang tinggi, namun pemberian terapi interferon dikontraindikasikan pada kehamilan. Meskipun antiviral lamivudine, analog nukleosida cytidine, telah ditemukan secara signifikan menurunkan risiko infeksi HBV janin pada wanita dengan tingkat virus HBV tinggi tetapi data terbaru menunjukkan bahwa lamivudine mungkin kurang efektif pada trimester ketiga. Selain itu, terkait dengan perkembangan dari mutasi yang resisten sehingga tidak lagi direkomendasikan sebagai agen lini pertama. Obat yang lebih baru termasuk analog adenosine nukleosida, tenofovir dan analog thymidine, telbivudine. Keduanya memiliki resistensi yang lebih rendah daripada lamivudine. Obat antivirus ini digolongkan aman pada kehamilan dan tidak terkait dengan kemungkinan tingkat tinggi dari malformasi kongenital atau luaran obstetrik yang merugikan. Tenofovir saat ini adalah pilihan lini pertama yang diberikan dikarenakan profil yang relatif lebih aman, resistensi rendah, dan efektivitas. Namun, data jangka panjang lebih lanjut perlu dikumpulkan pada efek klinis terhadap kepadatan mineral tulang. American College of Gastroenterology (ACG) dan pedoman American Association for the Study of Liver Disease (AASLD) sangat merekomendasikan inisiasi antivirus pada pasien dengan tingkat virus tinggi pada usia kehamilan 28–32 minggu untuk mengurangi penularan ibu ke anak. Rekomendasi saat ini oleh AASLD menyebutkan tingkat DNA HBV > 2 × 105 IU/mL sebagai indikasi untuk memulai terapi karena risiko penularan HBV meningkat dengan tingkat viremia. HBIG yang diberikan pada antepartum untuk wanita yang berisiko tinggi penularan juga merupakan pilihan yang tidak merugikan.
HBsAg, HBeAg dan HBV DNA diekskresikan dalam ASI ibu yang terinfeksi. Menurut WHO, saat ini tidak ada risiko tambahan penularan HBV melalui menyusui, bahkan tanpa adanya imunisasi. Namun, menyusui harus dihindari dengan adanya keadaan puting retak atau berdarah karena akan menyebabkan pencampuran eksudat serosa dengan air susu dan berpotensi menyebabkan penularan hepatitis B.
Kesimpulan
Infeksi hepatitis B masih merupakan masalah yang cukup sering dihadapi dalam praktik manajemen perempuan hamil dan bayi baru lahir. Transmisi hepatitis B perinatal tetap menjadi mode penularan virus yang awam terjadi, terutama pada daerah-daerah dengan endemisitas tinggi. Ketersediaan obat-obatan antivirus oral dalam beberapa dekade terakhir yang terbukti efektif mampu menekan replikasi virus telah memberikan pertimbangan baru untuk memulai tatalaksana pada periode trimester ketiga demi menurunkan risiko penularan. Hal ini terutama penting pada perempuan hamil dengan tingkat viral load yang tinggi. Keputusan untuk memulai atau menghentikan terapi harus dibuat berdasarkan pertimbangan risiko dan manfaat, kemampuan monitor dan tindak lanjut, dan efek pada bayi yang mungkin terjadi.
DAFTAR PUSTAKA
Gani RA, Hasan I, Djumhana A, Setiawan PB Konsensus nasional penatalaksanaan hepatitis B. Perhimpunan Peneliti Hati Indonesia. 2012.
Borgia G, Carleo MA, Gaeta GB, Gentile I. Hepatitis B in pregnancy. World J Gastroenterol. 2012; 18(34): 4677-83.
Peraturan Menteri Kesehatan Republik Indonesia Nomor 52 Tahun 2017 tentang eliminasi penularan Human Immunodeficiency Virus, sifilis, dan hepatitis B dari ibu ke anak.
Tran, Tram T. Hepatitis B in pregnancy. Clin Infect Dis. 2016; 62(S4): S314-17.
Ayoub WS, Cohen E. Hepatitis B management in the pregnant patient: An update. J Clin Transl Hepatol. 2016(4): 241–7.
Tran, Tram T. Management of hepatitis B in pregnancy: Weighing the options. Cleve Clin J Med. 2009; 76(3):S25-9.
Terrault NA, Bzowej NH, Chang KM, Hwang JP, Jonas MM, Murad MH. AASLD guidelines for treatment of chronic hepatitis B. Hepatology. 2016; 63(1):261–83.
Hu Y, Chen J, Wen J, Xu C, Zhang S, Xu B, et al. Effect of elective cesarean section on the risk of mother-to-child transmission of hepatitis B virus. BMC Pregnancy Childbirth. 2013;13:119.
Pan CQ, Zou H-b, Chen Y, Zhang X, Zhang H, Li J, et al. Cesarean section reduces perinatal transmission of HBV infection from hepatitis B surface antigen-positive women to their infants. Clin Gastroenterol Hepatol. 2013; 11:1349–55.
Cunningham FG, Leveno KJ, Bloom SL, Dashe JS, Hoffman BL, Casey BM, et al. Williams obstetrics 25th Edition. New York: The McGraw-Hill Companies. 2018.
Kao JH, Lin CL. Prevention of mother-to-child transmission: The key of hepatitis B virus elimination. Hepatol Int. 2018; 12:94–6.
Castillo E, Murphy K, Schalkwyk Jv. Clinical practice guideline: Hepatitis B and Pregnancy. J Obstet Gynaecol Can. 2016; 342: 1-10.